

Wir freuen uns auf Ihren Anruf
Wir sind gerne für Sie da.
Einleitung
Schmerzen im Rücken sind weit verbreitet. Meist lässt sich die Ursache nicht genau bestimmen. Manchmal steckt ein Wirbelgleiten (Spondylolisthesis) dahinter.
Beim Wirbelgleiten verrutschen ein oder mehrere Wirbel der Wirbelsäule – meist nach vorne, also Richtung Körpermitte. Das kann den Wirbelkanal verengen, in dem Rückenmark, Nervenbahnen und Gefäße verlaufen. Werden dadurch Nerven gequetscht, kann dies unter anderem zu Schmerzen und Taubheitsgefühlen führen.
Wirbelgleiten ist meist eine Folge altersbedingter Veränderungen an der Wirbelsäule und tritt vor allem bei Menschen über 60 Jahren auf. Eine andere Form des Wirbelgleitens ist bei jüngeren Menschen häufiger – das sogenannte isthmische Wirbelgleiten. Dazu kann es kommen, wenn die Wirbelbögen eines Wirbelkörpers brechen. Solche Brüche sind meist durch eine angeborene Schwäche an den Wirbelbögen bedingt und treten vor allem bei bestimmten Sportarten wie Tennis, Turnen oder Gewichtheben auf. In diesem Text geht es um das altersbedingte Wirbelgleiten.
Auf einen Blick
- Bei einem Wirbelgleiten verschieben sich benachbarte Wirbel gegeneinander.
- Das kann Beschwerden wie Schmerzen im Rücken und in den Beinen, Taubheitsgefühle und Kribbeln auslösen.
- Es ist sinnvoll, so aktiv wie möglich zu bleiben.
- Wirbelgleiten wird vor allem mit Physiotherapie und Schmerzmitteln behandelt.
- Weil Operationen an der Wirbelsäule mit verschiedenen Risiken einhergehen, ist eine sorgfältige Abwägung sinnvoll.
- Bei seltenen Notfällen wie einer Störung der Blasen- oder Darmfunktion ist eine Operation notwendig.
Symptome
Wirbelgleiten tritt in der Regel zusammen mit einer Verengung des Wirbelkanals (Spinalkanalstenose) auf. Das führt nicht immer zu Beschwerden.
Wenn es zu Beschwerden kommt, dann sind das typischerweise Schmerzen im unteren Rücken, die in das Gesäß oder die Oberschenkel ausstrahlen – manchmal auch in die Unterschenkel oder Füße. Die Schmerzen können eine oder beide Seiten betreffen. Die Beine oder Füße können auch kribbeln oder sich taub anfühlen – etwa so wie eingeschlafene Gliedmaßen.
Manche Menschen haben eher leichte, andere sehr starke Schmerzen. Meist nehmen sie bei Bewegung oder Belastungen wie längerem Stehen zu und lassen in Ruhe nach. Sie können sich auch von Tag zu Tag unterscheiden.
Die Beschwerden können sehr belastend sein – vor allem, wenn die Beweglichkeit eingeschränkt ist, der Gang unsicherer wird oder gewohnte Tätigkeiten bei der Arbeit, im Haushalt und in der Freizeit schwerer fallen.
Bei bestimmten Anzeichen wie Lähmungserscheinungen, Schwäche in den Beinen, Taubheit im Dammbereich oder einer plötzlichen Störung der Blasen- oder Darmfunktion sollte man sofort ärztlichen Rat einholen. Denn sie können auf drohende Nervenschäden hinweisen, die eine unmittelbare Operation erfordern. Solche Notfälle sind sehr selten, erfordern aber schnelles Handeln.
Ursachen
Wirbelgleiten ist meist eine Folge altersbedingter (degenerativer) Veränderungen an den Bandscheiben und Wirbelgelenken: Mit den Jahren verlieren die Bandscheiben Flüssigkeit, werden spröde und rissig.
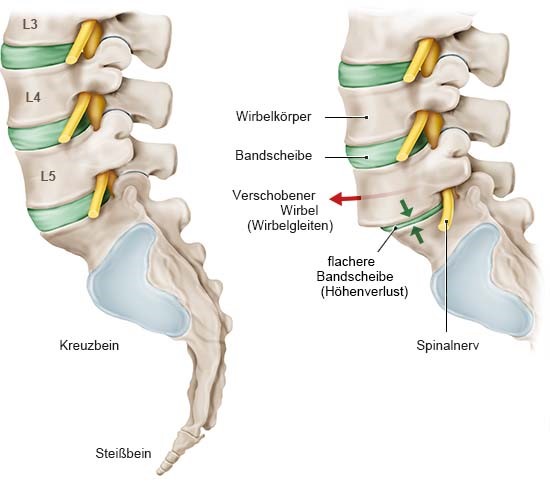
Wirbelgleiten: links gesunde Lendenwirbelsäule, rechts verschobener Wirbel (jeweils von der Seite)
Dadurch können Wirbel verrutschen und in den Wirbelkanal hineinragen. Wirbelgleiten geht deshalb in der Regel mit einer Spinalkanalstenose einher – also einem verengten Wirbelkanal (auch Spinalkanal genannt). Im Wirbelkanal verlaufen das Rückenmark, Nervenbahnen und Gefäße. Die Nerven des Rückenmarks leiten Signale des Gehirns in alle Körperregionen weiter und melden Empfindungen wie Berührungen, Kälte, Wärme und Schmerzen an das Gehirn. Ist der Wirbelkanal verengt und drücken Knochen, Bänder oder die Bandscheibe auf die Nerven, kann das Beschwerden auslösen. Welche Veränderungen an der Wirbelsäule genau für die Probleme verantwortlich sind, ist aber oft schwer festzustellen.
Wenn die betroffenen Wirbel nicht nur verschoben sind, sondern sich auch hin- und herbewegen, spricht man von einem mobilen oder dynamischen Wirbelgleiten. Welche Rolle dies für die Beschwerden spielt, ist aber nicht abschließend geklärt – und es gibt auch keine einheitlichen Kriterien dafür, wann man von mobilem Wirbelgleiten sprechen sollte.
Häufigkeit und Verlauf
Wirbelgleiten tritt meist nach dem 60. Lebensjahr auf. In diesem Alter haben schätzungsweise 2 bis 4 von 100 Menschen Wirbelgleiten und Beschwerden. Bei den allermeisten Menschen mit Wirbelgleiten ist der Wirbel nur leicht verschoben.
Wie sich die Beschwerden typischerweise entwickeln, ist kaum erforscht. Eine größere Studie aus Deutschland weist darauf hin, dass sie bei Menschen mit Wirbelgleiten im Laufe der Jahre etwas abnehmen.
Diagnose
Um ein Wirbelgleiten und einen verengten Wirbelkanal zu erkennen, fragt die Ärztin oder der Arzt zunächst,
- wie sich die Schmerzen anfühlen,
- ob sie in die Beine ausstrahlen,
- wann sie auftreten und wann sie nachlassen (zum Beispiel beim Sitzen oder Vorbeugen und Abstützen des Oberkörpers) und
- ob außerdem Kribbeln, Taubheitsgefühle oder Gleichgewichtsstörungen auftreten.
Sie oder er fragt auch nach anderen Erkrankungen, nach Unfällen oder Operationen in letzter Zeit und danach, welche Medikamente man nimmt.
Anschließend schaut sich die Ärztin oder der Arzt den Gang an und macht verschiedene Tests. Das kann zum Beispiel ein Test sein, bei dem man im Stehen die Füße schließt, die Arme nach vorne streckt und für 10 Sekunden die Augen schließt. Verliert man dabei das Gleichgewicht, kann dies auf einen verengten Wirbelkanal hinweisen. Andere Tests geben zum Beispiel Hinweise auf Sinnesstörungen der Haut, die von den Nerven ausgehen – zum Beispiel taube Hautbereiche.
Durch bildgebende Untersuchungen wie ein Röntgenbild, eine Computertomografie (CT) oder eine Magnetresonanz-Tomografie (MRT) können verschobene Wirbel sichtbar gemacht werden. Ist auf den Bildern eine solche Veränderung zu sehen, bedeutet das allerdings nicht unbedingt, dass sie auch wirklich die Ursache der Schmerzen ist. Deshalb sind bildgebende Untersuchungen nicht immer hilfreich – und für die Behandlung oft auch gar nicht nötig. Denn wenn die Beschwerden mit Physiotherapie und Medikamenten behandelt werden sollen, richtet sich die Behandlung nach den konkreten Problemen und Symptomen – und nicht nach dem Ergebnis von bildgebenden Untersuchungen.
Bildgebung ist nötig, wenn Anzeichen für einen Notfall bestehen oder wenn es Hinweise auf eine andere Ursache für die Beschwerden gibt, wie zum Beispiel einen Wirbelbruch. Auch zur Vorbereitung einer Operation sind bildgebende Untersuchungen erforderlich.
Behandlung
Bei einem Wirbelgleiten ist es sinnvoll, so aktiv wie möglich zu bleiben. Aber auch Ruhepausen können bei Beschwerden Entlastung bringen. Das Ziel ist, zu einem guten Gleichgewicht zu finden – zum Beispiel, indem man sich Aufgaben in kleine Häppchen aufteilt oder zwischen leichteren und schwereren Aktivitäten wechselt. Auch entlastende Haltungen, die sich in der Physiotherapie erlernen lassen, erleichtern den Alltag.
Gut zu wissen:
Keine Angst vor Bewegung – auch nicht bei Schmerzen! Rückenschmerzen sind nur sehr selten ein Warnsignal, das auf ein ernsthaftes Problem hinweist. Aktiv zu bleiben, ist wichtig, um den Rücken zu stärken und die allgemeine Fitness zu erhalten.
Ein Wirbelgleiten wird vorrangig konservativ behandelt – also ohne Operation. Dazu gibt es verschiedene Möglichkeiten:
- schmerzstillende Medikamente: Sie können Schmerzen lindern und es erleichtern, aktiv zu bleiben. Meist werden entzündungshemmende Schmerzmittel wie zum Beispiel Diclofenac oder Ibuprofen empfohlen. Am besten nimmt man sie nur bei Bedarf und in der geringsten wirksamen Dosierung ein.
- manuelle Therapie und Physiotherapie: Studien zeigen, dass eine gezielte manuelle Therapie die Beschwerden zumindest für einige Wochen etwas lindern kann. Es gibt spezielle Techniken für die Behandlung eines verengten Wirbelkanals. Sie sollten mit Übungen zum Erhalt der allgemeinen Kraft, Stabilität und Beweglichkeit kombiniert werden.
- Rehasport und Funktionstraining: Die Ärztin oder der Arzt kann Rehasport zur Stärkung von Ausdauer und Kraft oder ein sogenanntes Funktionstraining (Gymnastik oder Wassergymnastik) verschreiben. Diese Kurse finden in Gruppen statt und werden physiotherapeutisch angeleitet.
- multimodale Behandlungsprogramme: Besonders wenn Beschwerden länger andauern, können solche Programme sinnvoll sein. Sie kombinieren mehrere Behandlungsansätze wie Bewegung, Entspannung und medizinische, physiotherapeutische sowie psychologische Therapien. Das Ziel ist, die Schmerzen zu lindern, aber auch den Umgang mit den Beschwerden im Alltag zu erleichtern.
- Operation: Führt eine Spinalkanalstenose mit Wirbelgleiten zu starken Beschwerden, die trotz konservativer Behandlungen über Monate andauern, kann eine Operation infrage kommen. Die Erfolgsaussichten sind aber begrenzt. Vor einem solchen Eingriff hat man das Recht auf eine zweite ärztliche Meinung einer Spezialistin oder eines Spezialisten. Wegen der Risiken einer Operation ist es sinnvoll, das Für und Wider sorgfältig abzuwägen. Die Entscheidungshilfen zu Operationen an der Wirbelsäule können dabei unterstützen.
Sehr selten kommt es zu einem Notfall, bei dem sofort operiert werden muss. Anzeichen dafür sind Lähmungserscheinungen oder Schwäche in beiden Beinen, ein Taubheitsgefühl im Dammbereich oder plötzliche Probleme mit dem Wasserlassen oder Stuhlgang. Dies sind Zeichen eines sogenannten Kauda-Syndroms, bei dem das Nervenbündel am Ende des Rückenmarks gequetscht wird. Wird es nicht rasch behandelt, drohen bleibende Nervenschäden.
Leben und Alltag
Wirbelgleiten und eine Spinalkanalstenose lassen sich nicht heilen. Auch wenn Rücken- und Beinschmerzen mal mehr, mal weniger stark sind, begleiten sie einen meist dauerhaft. Deshalb ist es sinnvoll, sich damit zu arrangieren, so gut es geht – und vorsichtig mit unrealistischen Heilungsversprechen zu sein. Denn gerade für Menschen mit chronischen Schmerz- und Nervenerkrankungen werden viele sinnlose Behandlungen angeboten, die teuer oder aufwendig sind, aber keinen nachgewiesenen Nutzen haben – und manchmal riskant sind.
Es gibt jedoch einiges, was man selbst tun kann. Viele Menschen finden es hilfreich, sich gut über die Erkrankung zu informieren und für sich herauszufinden, welche Aktivitäten häufig Beschwerden verursachen und welche entlasten. Dann lässt sich der Alltag entsprechend anpassen. Dazu gehört etwa, sich genügend Ruhepausen zu nehmen oder Unternehmungen eher kurzfristig zu planen, je nach Tagesform.
Bei starken, dauerhaften Schmerzen kann auch eine Verhaltenstherapie beim Umgang mit der Erkrankung helfen. Eine Alternative dazu sind digitale Gesundheitsanwendungen (DiGA): Das sind internetbasierte Behandlungen für Menschen mit chronischen Schmerzen, die auf verhaltenstherapeutischen Methoden basieren und ärztlich verschrieben werden können.
Weitere Informationen
Die Hausarztpraxis ist meist die erste Anlaufstelle, wenn man krank ist oder bei einem Gesundheitsproblem ärztlichen Rat braucht. Informationen zur Gesundheitsversorgung in Deutschland helfen dabei, sich im Gesundheitssystem zurechtzufinden und eine passende Arztpraxis zu finden. Mit dieser Frageliste kann man sich auf den Arztbesuch vorbereiten.
Für Menschen mit Rückenschmerzen gibt es in Deutschland zahlreiche Angebote zur Unterstützung. Dazu gehören Selbsthilfegruppen und Beratungsstellen. Eine Liste von Anlaufstellen hilft, passende Angebote zu finden.
Quellen
Ammendolia C, Hofkirchner C, Plener J et al. Non-operative treatment for lumbar spinal stenosis with neurogenic claudication: an updated systematic review. BMJ Open 2022; 12(1): e057724.
Ammendolia C, Schneider M, Williams K et al. The physical and psychological impact of neurogenic claudication: the patients' perspectives. J Can Chiropr Assoc 2017; 61(1): 18-31.
Deutsche Gesellschaft für Neurologie (DGN). Leitlinien für Diagnostik und Therapie in der Neurologie: Lumbale Radikulopathie (S2k-Leitlinie). AWMF-Registernr.: 030-058. 2018.
Deutsche Gesellschaft für Orthopädie und Orthopädische Chirurgie (DGOOC). Spezifischer Kreuzschmerz (S2k-Leitlinie, in Überarbeitung). AWMF-Registernr.: 033-051. 2017.
Deutsche Gesellschaft für Orthopädie und Orthopädische Chirurgie (DGOOC), Deutsche Gesellschaft für Orthopädie und Unfallchirurgie (DGOU), Deutsche Gesellschaft für Neurochirurgie (DGNC) et al. Leitlinie zur konservativen, operativen und rehabilitativen Versorgung bei Bandscheibenvorfällen mit radikulärer Symptomatik (S2k-Leitlinie). AWMF-Registernr.: 033-048. 2021.
Kasch R, Truthmann J, Hancock MJ et al. Association of Lumbar MRI Findings with Current and Future Back Pain in a Population-based Cohort Study. Spine (Phila Pa 1976) 2022; 47(3): 201-211.
Katz JN, Zimmerman ZE, Mass H et al. Diagnosis and Management of Lumbar Spinal Stenosis: A Review. JAMA 2022; 327(17): 1688-1699.
Mancuso CA, Rigaud MC, Wellington B et al. Qualitative assessment of patients' perspectives and willingness to improve healthy lifestyle physical activity after lumbar surgery. Eur Spine J 2021; 30(1): 200-207.
Mayer HM, Heider FC. Der lumbale Bandscheibenvorfall. Orthopädie und Unfallchirurgie up2date 2016; 11(06): 427-447.
North American Spine Society (NASS). Diagnosis and treatment of adult isthmic spondylolisthesis. (Evidence-Based Clinical Guidelines for Multidisciplinary Spine Care). 2014.
North American Spine Society (NASS). Diagnosis and treatment of degenerative lumbar spondylolisthesis. (Clinical Guidelines for Multidisciplinary Spine Care). 2014.
Rushton A, Jadhakhan F, Masson A et al. Patient journey following lumbar spinal fusion surgery (FuJourn): A multicentre exploration of the immediate post-operative period using qualitative patient diaries. PLoS One 2020; 15(12): e0241931.
Schulte TL, Ringel F, Quante M et al. Surgery for adult spondylolisthesis: a systematic review of the evidence. Eur Spine J 2016; 25(8): 2359-2367.
Van der Horst AY, Trompetter HR, Pakvis DFM et al. Between hope and fear: A qualitative study on perioperative experiences and coping of patients after lumbar fusion surgery. Int J Orthop Trauma Nurs 2019; 35: 100707.
IQWiG-Gesundheitsinformationen sollen helfen, Vor- und Nachteile wichtiger Behandlungsmöglichkeiten und Angebote der Gesundheitsversorgung zu verstehen.
Ob eine der von uns beschriebenen Möglichkeiten im Einzelfall tatsächlich sinnvoll ist, kann im Gespräch mit einer Ärztin oder einem Arzt geklärt werden. Gesundheitsinformation.de kann das Gespräch mit Fachleuten unterstützen, aber nicht ersetzen. Wir bieten keine individuelle Beratung.
Unsere Informationen beruhen auf den Ergebnissen hochwertiger Studien. Sie sind von einem Team aus Medizin, Wissenschaft und Redaktion erstellt und von Expertinnen und Experten außerhalb des IQWiG begutachtet. Wie wir unsere Texte erarbeiten und aktuell halten, beschreiben wir ausführlich in unseren Methoden.
Erstellt am 14.02.2024
Nächste geplante Aktualisierung: 2027




Institut für Qualität und Wirtschaftlichkeit im Gesundheitswesen (IQWiG)