

Wir freuen uns auf Ihren Anruf
Wir sind gerne für Sie da.
Einleitung
Neurodermitis ist eine chronische, nicht ansteckende Hauterkrankung. Typische Anzeichen sind Hautausschlag und starkes Jucken. Neurodermitis tritt häufig bei Kindern auf. Oft bessert sie sich mit den Jahren und verschwindet zeitweise oder sogar ganz. Wenn ein Zusammenhang mit einer Allergie besteht, spricht man auch von „atopischer Dermatitis“ oder „atopischem Ekzem“.
Eine Neurodermitis kann die Lebensqualität erheblich beeinträchtigen. Vor allem der Juckreiz kann belastend sein, den Schlaf und die Konzentrationsfähigkeit stören. Vielen Betroffenen sind ihre sichtbaren Ausschläge unangenehm. Durch eine gute Hautpflege, Medikamente und das Vermeiden von Auslösern lässt sich die Erkrankung aber meist in den Griff bekommen.
Auf einen Blick
- Bei einer Neurodermitis entzündet sich die Haut und juckt stark.
- Die Hautausschläge sind nicht ansteckend und treten meist in Schüben auf.
- Eine gute Hautpflege und das Vermeiden von Reizstoffen kann Schüben vorbeugen.
- Akute Ausschläge lassen sich mit Kortisonsalben oder -cremes meist gut behandeln.
- Wenn Kortison richtig angewendet wird, sind Nebenwirkungen sehr selten.
Symptome
Das Hauptsymptom einer Neurodermitis ist der quälende Juckreiz. Die Hautausschläge können je nach Stadium verschieden ausgeprägt sein:
- Bei einem akuten Ausschlag ist die Haut gerötet und juckt sehr stark. Die entzündeten Hautstellen können auch Bläschen bilden, die leicht aufgehen und dann nässen.
- Nach der akuten Phase wird der Ausschlag allmählich blasser. Die Haut wird trocken und pellt sich.
- Mit der Zeit kann sich die Haut verdicken, gröber und rissig werden.
Akute und weniger akute Ausschläge können an unterschiedlichen Hautstellen auch gleichzeitig bestehen.
Neurodermitis verläuft meist in Schüben. Das bedeutet, dass die Beschwerden mal stärker, mal weniger stark sind. Zeitweise können sie auch völlig verschwinden. Nur selten ist die Haut dauerhaft entzündet.
Bei Säuglingen tritt Neurodermitis vor allem auf den Wangen sowie den Außenseiten der Arme und Beine auf – seltener auch auf Rücken, Bauch und Brust. Bei Kindern, Jugendlichen und Erwachsenen sind vor allem die Kniekehlen, die Ellenbeugen und der Nacken betroffen. Auch an den Handflächen und Fußsohlen kann der juckende Hautausschlag auftreten, eher selten zeigt er sich im Gesicht.
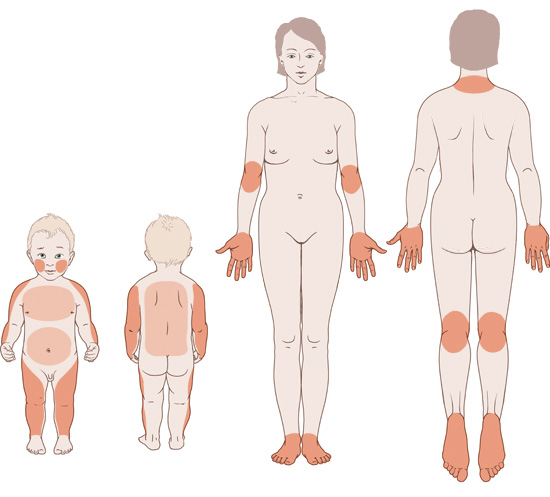
Neurodermitis bei Kindern und Erwachsenen: betroffene Hautstellen
Ursachen
Die Haut hat drei Schichten:
- die Oberhaut (Epidermis)
- die Lederhaut (Dermis)
- die Unterhaut (Subkutis)
Die Oberhaut besteht aus der Basalschicht, der Stachelzellschicht und der Hornschicht (in der Grafik vergrößert dargestellt). Die Hornschicht – der sichtbare Teil der Haut – schützt den Körper vor Krankheitserregern. Sie erneuert sich ständig, indem aus der Basalschicht neue Zellen nachwachsen.
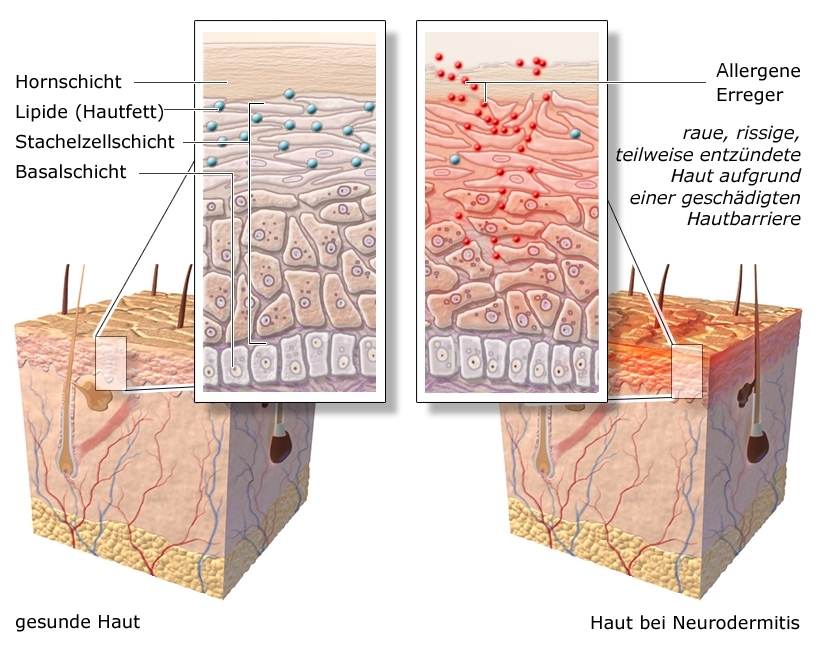
Links: Gesunde Haut, rechts: Haut bei Neurodermitis
Bei Menschen mit Neurodermitis erfüllt die Hornschicht ihre Schutzfunktion nicht richtig, weil sie durch Entzündungsreaktionen in der Haut geschädigt ist. Das bietet Reizstoffen, allergieauslösenden Stoffen (Allergenen) und Keimen eine Eintrittspforte.
Weitere Ursachen für Neurodermitis sind unter anderem ein Ungleichgewicht der Hautflora und die Veränderung bestimmter Gene – vor allem im sogenannten FLG Gen. Dieses Gen hemmt die Produktion von Filaggrin, einem Eiweiß, das bei der Bildung der Oberhaut eine wichtige Rolle spielt. Wegen des Filaggrin-Mangels ist die Zusammensetzung der Hautfette verändert und die Haut verliert viel Feuchtigkeit. Welche Bedeutung die einzelnen Faktoren haben und wie sie zusammenspielen, ist nicht abschließend geklärt.
Etwa 30 bis 40 % aller Menschen mit Neurodermitis haben eine allergische Form der Erkrankung (atopische Dermatitis). Sie haben häufig stärkere Beschwerden und öfter auch Heuschnupfen oder allergisches Asthma.
Bei einer allergisch bedingten Neurodermitis reagiert das Immunsystem auf Allergene, indem es Antikörper bildet, die Entzündungen in der Haut auslösen. Diese Antikörper lassen sich im Blut nachweisen. Allergene, die bei Neurodermitis eine Rolle spielen können, sind zum Beispiel Hausstaubmilben, Pollen und Nahrungsmittel wie Milch, Eier, Nüsse oder Fisch.
Auch nicht allergene Stoffe und Umwelteinflüsse können die Haut reizen. Dazu gehören zum Beispiel raue Textilien wie grobe Wolle, Zigarettenrauch und starke Hitze oder Kälte.
Risikofaktoren
Das Risiko für Neurodermitis wird durch eine familiäre Veranlagung deutlich erhöht. Es gibt aber noch andere Faktoren, die zur Entstehung einer Neurodermitis beitragen. Die Erkrankung ist in den letzten Jahrzehnten häufiger geworden, was sich allein durch Vererbung nur schwer erklären lässt. Daher wird vermutet, dass auch Umweltverschmutzung oder die immer bessere Hygiene eine Rolle spielen.
Die Hygiene-Theorie beruht auf der Beobachtung, dass Neurodermitis seltener bei Kindern auftritt, die viele Geschwister haben, bereits im Säuglingsalter in einer Kindertagesstätte betreut wurden oder mit einem Hund in einem Haushalt leben. Man geht davon aus, dass diese Kinder bereits früh Keimen ausgesetzt waren und daher ein besser trainiertes Immunsystem haben.
Häufigkeit und Verlauf
Etwa 10 bis 20 % aller Kinder und schätzungsweise 2 bis 5 % aller Erwachsenen haben Neurodermitis. Meist beginnt eine Neurodermitis in den ersten beiden Lebensjahren, typischerweise zwischen dem dritten und sechsten Lebensmonat. Manche Kinder erkranken auch später. Dass sich eine Neurodermitis erst nach dem fünften Lebensjahr entwickelt, ist eher selten.
Ein Ausschlag auf der behaarten Kopfhaut des Babys kann ein Anzeichen für eine beginnende Neurodermitis sein. Dies wird umgangssprachlich als Milchschorf bezeichnet, weil die verkrustete Haut an angebrannte Milch in einem Topf erinnert. Es entwickelt sich aber nicht aus jedem Milchschorf zwangsläufig eine Neurodermitis.
Wie eine Neurodermitis verläuft, hängt unter anderem vom Alter ab, in dem ein Kind erkrankt. Bei Kindern, die im ersten Lebensjahr eine Neurodermitis entwickeln, wächst sich die Erkrankung oft relativ schnell aus: Nach drei Jahren hat nur noch die Hälfte von ihnen damit zu tun.
Bei Kindern, die im Alter von 2 bis 5 Jahren eine Neurodermitis bekommen, dauert sie oft länger an. Schätzungen zufolge ist sie bei über 80 % aller Kinder etwa zehn Jahre nach dem ersten Auftreten überstanden oder deutlich abgeklungen . Eine Neurodermitis wächst sich aber nicht immer bis zum Jugendalter aus.
Die Neurodermitis kann auch eine Zeitlang verschwinden und im Erwachsenenalter erneut auftreten, dann vor allem an den Händen. Eine Ersterkrankung im Erwachsenenalter ist selten.
Folgen
Manchmal führt eine bestimmte Bakterienart namens Staphylococcus aureus an den betroffenen Hautstellen zu einer Infektion. Diese Bakterien kommen auch bei Menschen ohne Neurodermitis auf der Haut vor und sind normalerweise ungefährlich. Wenn sie eine Infektion auslösen, können sie die Neurodermitis jedoch verstärken. Dann rötet sich die Haut stark, kann nässen und gelbliche Krusten bilden. Wenn sich die Infektion ausbreitet, ist in der Regel eine Behandlung mit Antibiotika erforderlich.
Auf der veränderten, entzündeten Haut können sich auch Herpes-Viren leichter ausbreiten. Eine Herpes-Infektion tritt dabei in der Regel im Gesicht auf. Es bilden sich kleine Bläschen, die mit einer klaren Flüssigkeit gefüllt sind und nach kurzer Zeit aufgehen. Dadurch können punktförmige Krusten entstehen. Die Haut kann sehr wund sein und es kann zu Beschwerden wie Fieber und Abgeschlagenheit kommen. Wenn sich die Herpes-Infektion auf weitere Hautstellen ausbreitet, ist schnelle ärztliche Hilfe wichtig.
Eine allergisch bedingte Neurodermitis kann mit Heuschnupfen und Asthma verbunden sein. Etwa ein Drittel der Kinder mit Neurodermitis bekommen bis zum sechsten Lebensjahr zusätzlich Asthma oder Heuschnupfen.
Diagnose
Ob es sich um Neurodermitis handelt, prüft die Ärztin oder der Arzt durch eine körperliche Untersuchung. Die Diagnose Neurodermitis wird gestellt, wenn an den alterstypischen Körperstellen über mehrere Monate ein stark juckender Ausschlag besteht oder immer wiederkehrt. Gleichzeitig werden andere mögliche Erkrankungen wie etwa eine Schuppenflechte ausgeschlossen. Vor allem bei Säuglingen wird die Neurodermitis manchmal mit einer sogenannten seborrhoischen Dermatitis verwechselt. Bei dieser nicht ansteckenden Hautentzündung juckt die Haut aber kaum und heilt innerhalb von einigen Wochen bis Monaten von selbst ab.
Wenn der Verdacht besteht, dass es sich um eine allergische Form von Neurodermitis handelt, wird unter Umständen ein Allergietest gemacht – entweder durch eine Blutuntersuchung oder einen sogenannten Prick-Test. Dabei wird geprüft, ob sich bestimmte Antikörper im Blut befinden, die der Körper als Reaktion auf Allergene produziert.
Wenn der Test unauffällig bleibt, liegt mit ziemlicher Sicherheit keine Allergie vor. Ein auffälliges Testergebnis ist schwieriger zu beurteilen: Es deutet zwar eine Überempfindlichkeit an, sagt aber nichts darüber aus, ob diese Reaktion oder die Stärke der Beschwerden mit der Neurodermitis zu tun haben. Daher ist es wichtig, zum Beispiel mit einem sogenannten Provokationstest zu überprüfen, ob die Haut tatsächlich auf ein Allergen reagiert. Dabei nimmt man unter ärztlicher Aufsicht ein möglicherweise allergieauslösendes Nahrungsmittel zu sich, um herauszufinden, wie der Körper darauf reagiert.
Weil Allergietests nur begrenzt aussagekräftig sind, ist es nicht sinnvoll, ohne konkreten Verdacht auf alle möglichen Substanzen zu testen.
Vorbeugung
Das Risiko, an Neurodermitis zu erkranken, ist überwiegend erblich bedingt. Weshalb ein Kind Neurodermitis bekommt, lässt sich aber nie genau sagen, weil dabei viele verschiedene Faktoren zusammenspielen. Vorbeugende Maßnahmen, die nachweislich vor Neurodermitis schützen, gibt es nicht.
In großen und aussagekräftigen Studien konnten weder die vorbeugende Anwendung von Hautpflegemitteln im ersten Lebensjahr noch frühe Gewöhnung an Lebensmittel wie Erdnüsse, Milch, Eier und Weizen das Risiko senken, dass ein Säugling Neurodermitis entwickelt.
Für viele andere Mittel und Methoden ist unklar, ob sie das Neurodermitis-Risiko beeinflussen. Dazu gehören die Einnahme von Vitaminen (zum Beispiel Vitamin D), Omega-3-Fettsäuren, bestimmte Ernährungsformen, Maßnahmen gegen Hausstaubmilben sowie den Verzicht auf bestimmte Lebensmittel in der Schwangerschaft.
Schwache Hinweise auf eine vorbeugende Wirkung gibt es lediglich für Nahrungszusätze mit probiotischen Bakterien.
Möglicherweise ist das Risiko für Neurodermitis etwas geringer, wenn Säuglinge gestillt werden. Die Forschungsergebnisse zu dieser Frage sind aber nicht eindeutig. Unabhängig davon empfiehlt die Weltgesundheitsorganisation (WHO) Müttern, in den ersten sechs Monaten nach der Geburt möglichst voll zu stillen und dem Kind danach neben fester Nahrung auch noch die Brust zu geben. Denn das Stillen stärkt die Mutter-Kind-Beziehung und hat andere gesundheitliche Vorteile für Babys.
Sinnvoll ist auch, das Kind gegen Erkrankungen wie etwa Windpocken impfen zu lassen, da solche Erkrankungen bei Neurodermitis schwerer verlaufen können.
Behandlung
Neurodermitis ist eine chronische Erkrankung, also nicht heilbar. Durch eine gute Hautpflege und Medikamente lassen sich der Juckreiz und die Hautausschläge aber gut in den Griff bekommen. Zu den wichtigsten Behandlungen gehören:
- Basistherapie mit rückfettenden und feuchtigkeitsbindenden Pflegemitteln (Emollentien): Sie werden mindestens zweimal am Tag großzügig aufgetragen, um die Haut vor dem Austrocknen zu bewahren. Das lindert Symptome wie Juckreiz, schützt die Haut vor Keimen und Reizstoffen und beugt Schüben vor.
- Vermeiden von Reizstoffen: Die Haut kann durch bestimmte Stoffe gereizt werden, wie raue Wolle, Reinigungsmittel und bei einer Allergie bestimmte Kontaktallergene. Günstig ist, solche Reizstoffe möglichst zu meiden. Auch extreme Temperaturen können der Haut zu schaffen machen.
- Kortisonsalben: Neurodermitis-Schübe werden mit Kortisonsalben (Salben mit Glukokortikoiden) behandelt. Sie können den Juckreiz und die Entzündung sehr wirksam lindern. Bei häufigen Schüben kommt eine Intervalltherapie infrage. Dabei wird zusätzlich zur Basistherapie an zwei Tagen in der Woche eine Kortisonsalbe auf die betroffenen Hautstellen aufgetragen. Die Häufigkeit von Schüben lässt sich dadurch deutlich senken.
- Pimecrolimus und Tacrolimus: Pimecrolimus und Tacrolimus sind zwei weitere Medikamente gegen Neurodermitis. Sie werden als Creme oder Salbe auf die Haut aufgetragen und können zum Beispiel eingesetzt werden, wenn eine längerfristige Behandlung der empfindlichen Haut im Gesichts- und Halsbereich nötig ist.
Wenn diese Behandlungen nicht ausreichen, zum Beispiel bei sehr schwerer oder großflächig auftretender Neurodermitis, kommt eine Bestrahlung mit UV-Licht infrage. Wenn dies nicht ausreicht, können Tabletten eingenommen werden, die bestimmte Reaktionen im Immunsystem unterdrücken.
Manchmal werden auch Allergiemedikamente (Antihistaminika) eingesetzt, um den Juckreiz zu lindern. Aus Studien weiß man inzwischen aber, dass sie nicht gegen Neurodermitis-Beschwerden helfen.
Manche Menschen probieren pflanzliche Produkte oder Nahrungsergänzungsmittel aus wie Nachtkerzenöl, Gurkenkraut-Öl (Borretsch-Öl), Vitamine und Zink. Auch für solche Produkte ist nicht nachgewiesen, dass sie helfen können. Dies gilt auch für andere Behandlungen wie zum Beispiel Lasertherapien oder eine Hyposensibilisierung. Von ärztlichen Fachgesellschaften werden sie daher nicht empfohlen.
Leben und Alltag
Oft wird unterschätzt, wie sehr eine Neurodermitis das Leben erschweren kann. Mit den Herausforderungen im Alltag umzugehen und die richtige Behandlung für sich selbst zu finden, erfordert Geduld. Dennoch gelingt es vielen Menschen, die Neurodermitis gut in den Griff zu bekommen.
Vor allem der Juckreiz kann quälend sein. Kratzen ist eine natürliche Reaktion, kann aber Komplikationen begünstigen und den Juckreiz verstärken. Die meisten Menschen mit Neurodermitis wissen, dass sie sich besser zurückhalten sollten, da sich oberflächliche Kratzwunden entzünden können. Dies ist aber leichter gesagt als getan. Man braucht also nicht jedes Mal ein schlechtes Gewissen zu haben, wenn man sich doch einmal kratzt. Bei Kindern kann es hilfreich sein, die Nägel kurz zu schneiden.
Für ein Kind kann Neurodermitis eine große Belastung sein, und an manchen Tagen ist der Alltag für Kind und Eltern nur schwer zu meistern. Doch auf Phasen mit starken Beschwerden folgen meist auch wieder leichtere. Und die Chancen stehen gut, dass die Neurodermitis im Laufe des Heranwachsens ganz von selbst besser wird oder sogar völlig verschwindet.
Eltern eines Kindes mit Neurodermitis können sich von Zeit zu Zeit überfordert und ratlos fühlen. Die Sorgen um das Kind, die Hautpflege, die vielen Arztbesuche und schlaflosen Nächte können eine große Belastung sein. Um Eltern, Kinder und Jugendliche zu unterstützen, wurden spezielle Neurodermitis-Schulungen entwickelt. Sie informieren über Möglichkeiten zur Behandlung und zum Vermeiden von Reizstoffen. Außerdem werden Tipps zum Umgang mit der Erkrankung im Alltag gegeben. Die Schulungen umfassen sechs wöchentliche Termine im Umfang von zwei Stunden und werden von vielen Krankenkassen bezahlt. Bei starker Neurodermitis kann auch eine ambulante oder stationäre Rehabilitation infrage kommen.
Für viele Kinder und Eltern ist es bedrückend, wie andere Menschen auf die Krankheit reagieren. Manche sind mit dem Krankheitsbild nicht vertraut, sodass schnell Missverständnisse entstehen können: zum Beispiel, dass es sich um eine ansteckende Krankheit handelt oder dass sich die Eltern nicht richtig um ihr Kind kümmern. Um dem vorzubeugen, kann es hilfreich sein, mögliche Missverständnisse und Vorurteile anzusprechen und anderen die Erkrankung und ihre Folgen zu erklären. Selbsthilfegruppen sind eine Möglichkeit, Erfahrungen mit anderen Eltern auszutauschen, denen es ähnlich geht.
Weitere Informationen
Für Menschen mit Neurodermitis gibt es in Deutschland zahlreiche Angebote zur Unterstützung. Dazu gehören Selbsthilfegruppen und Beratungsstellen. Viele dieser Einrichtungen sind aber vor Ort unterschiedlich organisiert. Eine Liste von Anlaufstellen hilft, passende Angebote zu finden und zu nutzen.
Die Hausarztpraxis ist meist die erste Anlaufstelle, wenn man krank ist oder bei einem Gesundheitsproblem ärztlichen Rat braucht. Wir informieren darüber, wie man die richtige Praxis findet, wie man sich am besten auf den Arztbesuch vorbereitet und was dabei wichtig ist.
Quellen
Chalmers JR, Haines RH, Bradshaw LE et al. Daily emollient during infancy for prevention of eczema: the BEEP randomised controlled trial. Lancet 2020; 395(10228): 962-972.
Evans I, Thornton H, Chalmers I et al. Wo ist der Beweis? Plädoyer für eine evidenzbasierte Medizin. Bern: Hans Huber; 2013.
Garcia-Larsen V, Ierodiakonou D, Jarrold K et al. Diet during pregnancy and infancy and risk of allergic or autoimmune disease: A systematic review and meta-analysis. PLoS Med 2018; 15(2): e1002507.
Kim JP, Chao LX, Simpson EL et al. Persistence of atopic dermatitis (AD): A systematic review and meta-analysis. J Am Acad Dermatol 2016; 75(4): 681-687.
Langan SM, Irvine AD, Weidinger S. Atopic dermatitis. Lancet 2020; 396(10247): 345-360.
Lu CL, Liu XH, Stub T et al. Complementary and alternative medicine for treatment of atopic eczema in children under 14 years old: a systematic review and meta-analysis of randomized controlled trials. BMC Altern Med 2018; 18(1): 260.
Matterne U, Bohmer MM, Weisshaar E et al. Oral H1 antihistamines as 'add-on'-therapy to topical treatment for eczema. Cochrane Database Syst Rev 2019; (1): CD012167.
Schindler T, Sinn JK, Osborn DA. Polyunsaturated fatty acid supplementation in infancy for the prevention of allergy. Cochrane Database Syst Rev 2016; (10): CD010112.
Skjerven HO, Rehbinder EM, Vettukattil R et al. Skin emollient and early complementary feeding to prevent infant atopic dermatitis (PreventADALL): a factorial, multicentre, cluster-randomised trial. Lancet 2020; 395(10228): 951-961.
Van Zuuren EJ, Fedorowicz Z, Christensen R et al. Emollients and moisturisers for eczema. Cochrane Database Syst Rev 2017; (2): CD012119.
Williams HC, Chalmers J. Prevention of Atopic Dermatitis. Acta Derm Venereol 2020; 100(12): adv00166.
Zhang Y, Lin J, Zhou R et al. Effect of omega-3 fatty acids supplementation during childhood in preventing allergic disease: a systematic review and Meta-Analysis. J Asthma 2020 [Epub ahead of print].
Zhu Z, Yang Z, Wang C et al. Assessment of the Effectiveness of Vitamin Supplement in Treating Eczema: A Systematic Review and Meta-Analysis. Evid Based Complement Alternat Med 2019: 6956034.
IQWiG-Gesundheitsinformationen sollen helfen, Vor- und Nachteile wichtiger Behandlungsmöglichkeiten und Angebote der Gesundheitsversorgung zu verstehen.
Ob eine der von uns beschriebenen Möglichkeiten im Einzelfall tatsächlich sinnvoll ist, kann im Gespräch mit einer Ärztin oder einem Arzt geklärt werden. Gesundheitsinformation.de kann das Gespräch mit Fachleuten unterstützen, aber nicht ersetzen. Wir bieten keine individuelle Beratung.
Unsere Informationen beruhen auf den Ergebnissen hochwertiger Studien. Sie sind von einem Team aus Medizin, Wissenschaft und Redaktion erstellt und von Expertinnen und Experten außerhalb des IQWiG begutachtet. Wie wir unsere Texte erarbeiten und aktuell halten, beschreiben wir ausführlich in unseren Methoden.
Aktualisiert am 20.01.2021
Nächste geplante Aktualisierung: 2025




Institut für Qualität und Wirtschaftlichkeit im Gesundheitswesen (IQWiG)