

Wir freuen uns auf Ihren Anruf
Wir sind gerne für Sie da.
Einleitung
Diabetes mellitus ist eine Stoffwechselerkrankung, die sich auf viele Bereiche des Körpers auswirkt. Je nach Art des Diabetes kann der Körper entweder kein Insulin produzieren (Typ 1) oder es nicht ausreichend nutzen (Typ 2). Insulin ist ein Hormon: ein chemischer Botenstoff, der über das Blut transportiert wird und wichtige Körperfunktionen reguliert. Ohne Insulin kann der Körper die aufgenommene Nahrung nicht verwerten.
Normalerweise produziert die Bauchspeicheldrüse das lebenswichtige Hormon und gibt es in das Blut ab. Es sorgt dafür, dass der durch Essen und Trinken aufgenommene Zucker in die Körperzellen transportiert und dort in Energie für den Körper umgewandelt wird. Ohne Insulin kann der Zucker im Blut nicht genutzt werden und sammelt sich an. Eine sehr hohe Zuckerkonzentration im Blut verursacht eine Reihe von Beschwerden.
Menschen mit Typ-1-Diabetes müssen täglich Insulin spritzen, denn ihre Bauchspeicheldrüse produziert kein oder nur sehr wenig Insulin. Die Insulinbehandlung schützt vor zu starken Schwankungen des Blutzuckerspiegels und Beschwerden durch Überzuckerungen. Außerdem soll sie Folgeerkrankungen, die durch zu hohen Blutzucker entstehen können, so gut wie möglich vermeiden helfen.
Auf einen Blick
- Bei Diabetes Typ 1 produziert der Körper kein Insulin.
- Insulin ist ein lebenswichtiges Hormon, das den Stoffwechsel reguliert.
- Die Erkrankung beginnt meist in der Kindheit oder Jugend.
- Sie kann zu verschiedenen Beschwerden führen und auf Dauer zu Folgeschäden etwa an den Nieren oder Augen.
- Menschen mit Typ-1-Diabetes spritzen täglich Insulin und kontrollieren ihren Blutzucker.
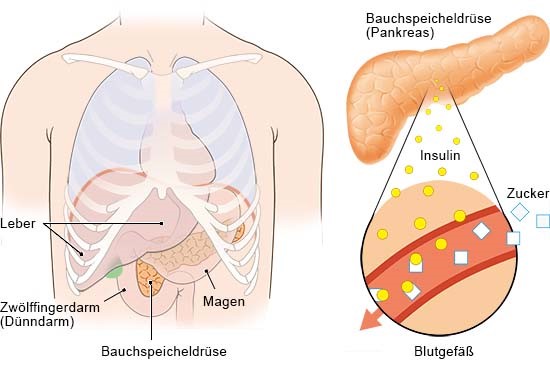
Lage der Bauchspeicheldrüse und Insulinzellen
Symptome
Wenn Typ-1-Diabetes nicht gut behandelt wird, sind die Blutzuckerwerte dauerhaft erhöht. Dies ist nicht immer gleich spürbar. Ein stark erhöhter Blutzuckerspiegel kann aber folgende Beschwerden verursachen:
- häufiges Wasserlassen
- starkes Durstgefühl
- Müdigkeit und Antriebsschwäche
- Übelkeit
- Schwindel
Ist der Blutzuckerspiegel sehr stark erhöht, kann es auch zu Bewusstseinsstörungen bis hin zur Bewusstlosigkeit (diabetisches Koma) kommen.
Ursachen und Risikofaktoren
Insulin wird in bestimmten Zellen der Bauchspeicheldrüse produziert, den sogenannten Betazellen. Bei Menschen mit Typ-1-Diabetes werden diese Zellen vom eigenen Immunsystem angegriffen und mit den Jahren so stark geschädigt, dass sie nur noch sehr wenig oder gar kein Insulin mehr freisetzen.
In bestimmten Familien tritt Typ-1-Diabetes gehäuft auf. Manche Menschen haben dadurch erblich bedingt ein erhöhtes Erkrankungsrisiko. Man vermutet noch andere Einflüsse, wie bestimmte Infektionen oder Umweltfaktoren. Welche Rolle sie spielen, lässt sich bislang jedoch nicht genau sagen.
Häufigkeit und Verlauf
Etwa 200.000 Menschen in Deutschland haben einen Typ-1-Diabetes, darunter etwa 30.000 Kinder und Jugendliche bis 19 Jahre. Pro Jahr erkranken etwa 2 von 10.000 Kindern neu daran.
Meist beginnt die Erkrankung in der Kindheit, der Jugend oder im jungen Erwachsenenalter, nur selten bei älteren Menschen. Deshalb wird Typ-1-Diabetes auch juveniler (jugendlicher) Diabetes genannt.
Unbehandelt verursacht ein Typ-1-Diabetes rasch Probleme. Eine starke Überzuckerung löst die typischen Symptome wie Durst, häufiges Wasserlassen und lähmende Müdigkeit aus. Diese Beschwerden lassen sich durch die Gabe von Insulin schnell lindern. Ein diabetisches Koma durch eine extreme Überzuckerung ist heute sehr selten. Vor der Entwicklung der Insulintherapie im Jahr 1922 war es eine unvermeidliche Krankheitsfolge und führte zum Tod. Menschen, die an Typ-1-Diabetes erkrankten, überlebten deshalb nicht lange.
Folgen
Wenn Blutzuckerwerte über Jahre hinweg deutlich erhöht sind, kann dies schwerwiegende und nicht mehr rückgängig zu machende gesundheitliche Folgen haben. Folgeerkrankungen und Schäden durch einen nicht ausreichend behandelten („schlecht eingestellten“) Diabetes können viele Organe betreffen. Es kommt zu Schäden an den kleinen Blutgefäßen, die das Gewebe versorgen.
Mit der Zeit können feinste Gefäße zum Beispiel in der Netzhaut des Auges (diabetische Retinopathie) oder in den Nieren (diabetische Nephropathie) so stark geschädigt werden, dass Erblindung oder Nierenversagen drohen. Eine häufige Folge ist auch die diabetische Neuropathie, die die Nerven angreift. Das Tastgefühl, die Temperaturwahrnehmung und das Schmerzempfinden sind dann beeinträchtigt. In der Folge können sich Wunden entwickeln, da Druckstellen und kleine Verletzungen nicht bemerkt werden. Diese Wunden heilen wegen der eingeschränkten Durchblutung oft sehr schlecht.
Hohe Blutzuckerwerte können auch die großen Blutgefäße schädigen. Dann erhöht sich das Risiko für Herzinfarkt und Schlaganfall.
Diagnose
Um Diabetes mellitus festzustellen, wird der Zuckergehalt des Blutes vor der ersten Nahrungsaufnahme und während des Tages gemessen. Dazu wird in der Arztpraxis mehrmals Blut abgenommen und in einem Labor untersucht. Um zu prüfen, ob der Blutzuckerspiegel über einen längeren Zeitraum im Durchschnitt zu hoch ist, misst man den HbA1c-Wert im Blut. Dieser Wert zeigt an, wie hoch der Blutzucker in den letzten 2 bis 3 Monaten im Durchschnitt war.
Behandlung
Bei Typ-1-Diabetes steht die tägliche Kontrolle des Blutzuckers und die regelmäßige Zufuhr von Insulin im Vordergrund der Behandlung. Die Insulintherapie ersetzt das fehlende Insulin im Körper und senkt den Blutzucker. Dabei ist es wichtig, weder zu viel noch zu wenig Insulin einzusetzen, damit der Blutzuckerspiegel nicht zu stark abfällt oder zu hoch steigt.
Durch die Behandlung lassen sich die typischen Beschwerden weitgehend vermeiden. Sie kann außerdem vor langfristigen Komplikationen durch die Zuckerkrankheit schützen. Es gibt verschiedene Insuline und Behandlungskonzepte.
Die Höhe des Blutzuckerspiegels hängt aber nicht nur davon ab, wie viel Insulin man spritzt, sondern auch davon, was man isst und trinkt und wie viel Energie man durch körperliche Bewegung verbraucht. Ebenso können die Tageszeit, entzündliche Erkrankungen, andere Medikamente oder hormonelle Veränderungen den Blutzucker beeinflussen. Die meisten Menschen mit Diabetes lernen daher, ihre Insulintherapie genau an den eigenen Körper und die persönlichen Gewohnheiten anzupassen. Geräte wie Insulinpumpen oder die kontinuierliche Glukosemessung können die Behandlung erleichtern.
Voraussetzung für eine erfolgreiche Therapie sind ein ausreichendes Wissen über die eigene Erkrankung, ein gutes Selbstmanagement und eine verlässliche medizinische Versorgung. Die langfristige Gesundheit hängt aber nicht nur vom Blutzuckerspiegel ab. Weitere Aspekte wie zum Beispiel der Blutdruck können bei Diabetes ebenfalls eine Bedeutung haben. Deshalb können außer Insulin noch weitere Medikamente sinnvoll sein, zum Beispiel um Herz-Kreislauf-Erkrankungen vorzubeugen.
Leben und Alltag
Diabetes ist zwar noch nicht heilbar – aber es ist möglich, das Leben mit der Erkrankung fast ganz normal zu gestalten. Es gab Zeiten, in denen der Tagesablauf von Menschen mit Diabetes streng reglementiert war: Beispielsweise mussten sie zwischen Insulinspritzen, Nahrungsaufnahme und körperlichen Aktivitäten bestimmte Abstände einhalten. Inzwischen ist die Therapie mit Insulin ist sehr viel flexibler geworden.
Menschen mit Diabetes können heute weitgehend selbst über ihre Behandlung entscheiden und darüber, wie sie sie in ihren Alltag einbauen. Die Erkrankung bestimmt nicht mehr alle Aspekte des Lebens.
Dennoch erfordert der Umgang mit Diabetes immer noch einiges an Aufwand, Sorgfalt und Disziplin. Dies fällt nicht immer leicht und kann vor allem für junge Menschen manchmal sehr belastend sein. Wie fast alle chronisch Erkrankten, die auf Dauer täglich Medikamente nehmen müssen, können auch Menschen mit Diabetes hin und wieder ihre Spritzen oder Medikamente vergessen. Wer seine Therapie nicht konsequent anwendet, kann sich durchaus wohlfühlen und spürt dann nicht, dass sein Diabetes schlecht eingestellt ist. Dies kann allerdings auf lange Sicht zu ernsthaften Gesundheitsschäden führen.
Weitere Informationen
Die Haus- oder Kinderarztpraxis ist meist die erste Anlaufstelle, wenn man krank ist oder bei einem Gesundheitsproblem ärztlichen Rat braucht. In unserem Thema „Gesundheitsversorgung in Deutschland“ informieren wir darüber, wie man die richtige Praxis findet – und mithilfe unserer Frageliste möchten wir dabei helfen, sich auf den Arztbesuch vorzubereiten.
Für Menschen mit Diabetes Typ 1 gibt es in Deutschland zahlreiche Angebote zur Unterstützung. Dazu gehören Selbsthilfegruppen und Beratungsstellen. Viele dieser Einrichtungen sind aber vor Ort unterschiedlich organisiert. Eine Liste von Anlaufstellen hilft, passende Angebote zu finden und zu nutzen.
Weitere Informationen rund ums Thema Diabetes sind auf dem Diabetesinformationsportal diabinfo.de zu finden.
Quellen
Deutsche Diabetes Gesellschaft (DDG). Diagnostik, Therapie und Verlaufskontrolle des Diabetes mellitus im Kindes- und Jugendalter (S3-Leitlinie). AWMF-Registernr.: 057-016. 2015.
Deutsche Diabetes Gesellschaft (DDG). S3-Leitlinie: Therapie des Typ-1-Diabetes. AWMF-Registernr.: 057-013. 2018.
DiMeglio LA, Evans-Molina C, Oram RA. Type 1 diabetes. Lancet 2018; 391(10138): 2449-2462.
IQWiG-Gesundheitsinformationen sollen helfen, Vor- und Nachteile wichtiger Behandlungsmöglichkeiten und Angebote der Gesundheitsversorgung zu verstehen.
Ob eine der von uns beschriebenen Möglichkeiten im Einzelfall tatsächlich sinnvoll ist, kann im Gespräch mit einer Ärztin oder einem Arzt geklärt werden. Gesundheitsinformation.de kann das Gespräch mit Fachleuten unterstützen, aber nicht ersetzen. Wir bieten keine individuelle Beratung.
Unsere Informationen beruhen auf den Ergebnissen hochwertiger Studien. Sie sind von einem Team aus Medizin, Wissenschaft und Redaktion erstellt und von Expertinnen und Experten außerhalb des IQWiG begutachtet. Wie wir unsere Texte erarbeiten und aktuell halten, beschreiben wir ausführlich in unseren Methoden.
Aktualisiert am 11.08.2021
Nächste geplante Aktualisierung: 2025




Institut für Qualität und Wirtschaftlichkeit im Gesundheitswesen (IQWiG)